کدام نوع دیابت خطرناکتر است؛ دیابت نوع ۱ یا دیابت نوع ۲؟


مقایسه خطر دیابت نوع ۱ و نوع ۲ ساده نیست، زیرا هرکدام تهدیدهای متفاوتی دارند. دیابت نوع ۱ به دلیل شروع ناگهانی، نیاز دائمی به انسولین و خطر فوری عوارضی مانند کتواسیدوز دیابتی، خطر اورژانسیتری دارد.
در مقابل، دیابت نوع ۲ اغلب تدریجی است و برخلاف نوع 1، اغلب در بزرگسالی تشخیص داده میشود. اما در صورت کنترل نشدن، میتواند به عوارض مزمن و جدی مانند بیماریهای قلبی، کلیوی و عصبی منجر شود.
در این مطلب از دارو دات کام به اهمیت مدیریت هر دو نوع دیابت پرداختهایم.
کدام نوع دیابت خطرناکتر است؟
مقایسه میزان خطر دیابت نوع ۱ و نوع ۲ به سادگی امکان پذیر نیست و نمیتوان بهطور قطعی گفت کدام یک خطرناکتر هستند، چرا که هر دو خطرات قابل توجهی داشته اما از نظر سیر شروع بیماری، روند پیشرفت و عوارض با هم تفاوتهایی دارند. دیابت نوع ۱ معمولا خطر فوریتی بیشتری دارد، چرا که اغلب در کودکی یا نوجوانی بروز میکند و برای جلوگیری از شرایط تهدیدکننده حیات مانند کتواسیدوز دیابتی نیاز به کنترل دقیق و دائمی انسولین دارد. نبود درمان مناسب با انسولین میتواند این بیماری را مرگبار کند.
در مقابل، دیابت نوع ۲ تدریجا ایجاد شده و اغلب در بزرگسالی تشخیص داده میشود و معمولا با عوامل زمینهای مانند چاقی، کم تحرکی و زمینه ژنتیکی مرتبط است. اگر چه این نوع دیابت به صورت کمتر شایعی به شکل اورژانسی و تهدیدکننده حیات خود را نشان می دهد، اما در صورت کنترل نشدن، میتواند خطرات مهم بلندمدتی مانند بیماریهای قلبی عروقی، آسیب کلیوی (نفروپاتی) و آسیب عصبی (نوروپاتی) به همراه داشته و در صورت عدم کنترل، ممکن است به عوارض شدید در چندین اندام منجر شود.
با توجه به این نگاه، دیابت نوع ۱ به دلیل خطرات حاد خود اغلب فوریتر در نظر گرفته شده، در حالی که دیابت نوع ۲ بیشتر به دلیل عوارض مزمن و پیشرونده، در طولانیمدت آسیبزاتر تلقی میشود. هر دو نوع بیماری نیازمند مدیریت دقیق و مداوم هستند تا از بروز عوارض جدی جلوگیری شود.
دیابت نوع ۱ چیست؟
دیابت نوع ۱ یک بیماری خود ایمنی است که فرد از سنین پایین با آن همراه بوده و در واقع از کودکی مشکل در تولید انسولین وجود دارد. در نتیجه فرد باید انسولین را از بیرون از بدن بهعنوان دارو دریافت کند.
دیابت نوع ۲ چیست؟
دیابت نوع ۲ زمانی رخ می دهد که بدن از انسولین تولید شده به طور موثر استفاده نکرده و همین موضوع باعث بالا ماندن سطح قند خون میشود. در واقع به نوعی مقاومت به انسولین در بدن وجود دارد. این نوع دیابت شایعترین نوع بیماری است و حدود ۹۰ تا ۹۵ درصد موارد تشخیص داده شده را شامل شده و معمولا به مرور زمان ایجاد می شود، اما در سالهای اخیر در میان جوانان، نوجوانان و حتی کودکان نیز روند افزایشی داشته است.
مقایسه دیابت نوع ۱ و نوع ۲
با توجه به تفاوت در علت ایجاد مشکل در تعادل قند خون و انسولین در بدن، تفاوتهایی در علائم و عوارض و نهایتا کنترل و درمان این بیماریها وجود دارد که در جدول زیر به بررسی آنها پرداختهایم:
| ویژگی | دیابت نوع 1 | دیابت نوع 2 |
|---|---|---|
| علت | تولید نشدن انسولین به دلیل از بین رفتن سلولهای پانکراس توسط سیستم ایمنی | تولید نشدن انسولین کافی و عملکرد نادرست انسولین |
| عوامل خطر | نامشخص؛ افزایش خطر در اثر سابقه خانوادگی | سن، سابقه خانوادگی، دور کمر، داشتن اضافهوزن یا چاقی |
| علائم | ظهور سریع علائم | ظهور تدریجی علائم و عدم شناسایی آنها |
| روش مدیریت | انسولیندرمانی، شمارش کربوهیدرات، فعالیت بدنی، تغذیه سالم و مراقبتهای منظم | گاهی بدون انسولین یا داروهای پایینآورنده قند، تغذیه سالم، فعالیت بدنی و مراقبت منظم |
| درمان کامل | در حال حاضر درمان قطعی ندارد اما تحقیقات ادامه دارد. | درمان قطعی ندارد اما در بسیاری از موارد قابل پیشگیری یا قرار گرفتن در وضعیت بهبودی است. |
در ادامه، مفصلتر تفاوت این دو بیماری بررسی شده است:
تفاوت شدت و بروز علائم
علائم و نشانههای دیابت نوع ۱ و نوع ۲ معمولا تفاوت چندانی نداشته و شامل تشنگی زیاد، تکرر ادرار و کاهش وزن هستند. با این حال، تفاوتهایی در نحوه و زمان ظاهر شدن این علائم وجود دارد:
- به طور کلی در مراحل ابتدایی دیابت ممکن است هیچ علامتی بروز نکند. این موضوع به ویژه در دیابت نوع ۲ صادق است، چرا که علائم بهتدریج ایجاد شده و ممکن است سالها نادیده بمانند. در مقابل، علائم دیابت نوع ۱ معمولا سریعتر و شدیدتر بروز میکنند و همین موضوع باعث تشخیص زودتر آن میشود.
- زمان بروز علائم نیز در دیابت نوع ۱ و ۲ معمولا متفاوت است. دیابت نوع ۱ بیشتر در سنین پایین (به طور مثال در کودکان) تشخیص داده شده در حالی که دیابت نوع ۲ بیشتر در بزرگسالان دیده میشود، هرچند این قاعده همیشگی نیست. افزایش شیوع چاقی در کودکان و نوجوانان موجب رشد موارد دیابت نوع ۲ در این گروه سنی شده است، در حالی که در گذشته دیابت نوع ۲ عمدتا در بزرگسالان مشاهده شده است.
- برخی از بزرگسالان ممکن است به نوعی از دیابت نوع ۱ با شروع دیرهنگام مبتلا شوند. اگرچه دیابت نوع ۱ معمولا در کودکی یا نوجوانی تشخیص داده میشود، اما برخی افراد ممکن است در سنین بالاتر دچار آن شده و با علائمی مشابه ظاهر شوند. این افراد به دلیل سن، گاه در ابتدا به اشتباه بهعنوان مبتلایان به دیابت نوع ۲ تشخیص داده میشوند.
مقایسه عوارض کوتاهمدت و بلندمدت
عوارض حاد و کوتاه مدت هر دو نوع دیابت میتواند بسته به افزایش یا کاهش غیرطبیعی قند خون رخ دهد:
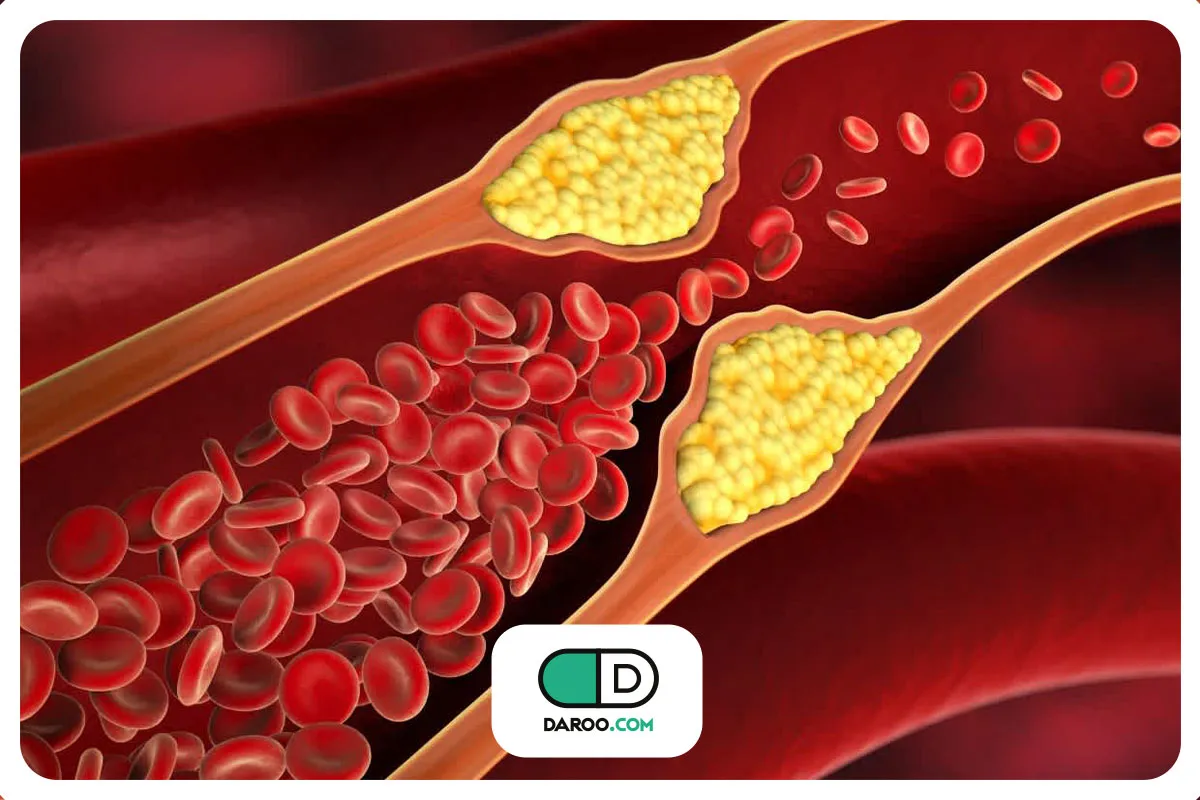
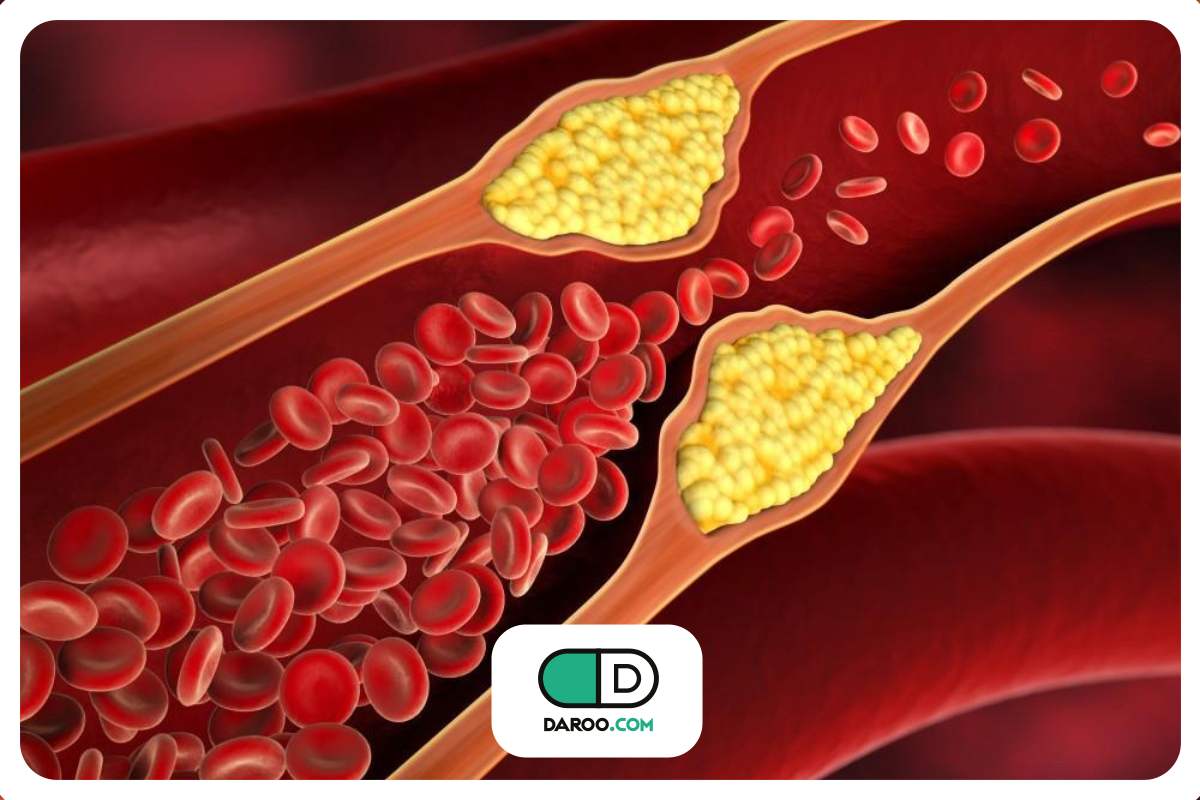
- افزایش غیرطبیعی قند خون (هاپیرگلایسمی) به دلیل کمبود انسولین (دیابت نوع ۱) یا غیر موثر واقع شدن آن (دیابت نوع ۲) میتواند منجر به بروز کتواسیدوز دیابتی یا وضعیت هایپرگلایسمی هایپراسمولار شود که هر دو تهدیدکننده حیات هستند:
- کتواسیدوز دیابتی زمانی رخ میدهد که مقدار انسولین برای ورود قند خون به سلولها کافی نباشد. در این شرایط، کبد برای تامین انرژی در بدن شروع به تجزیه چربیها کرده و موادی به نام کتون (keton) تولید میشود. تجمع بیش از حد کتونها باعث بر هم خوردن تعادل شیمیایی خون شده و میتواند بدن را دچار مسمومیت کند. این عارضه بیشتر در دیابت نوع ۱ دیده میشود. با این حال، در شرایط بیماری شدید یا مقاومت شدید به انسولین، این عارضه میتواند در دیابت نوع ۲ نیز رخ دهد.
- هایپرگلایسمی هایپراسمولار وضعیتی است که به علت قند خون بسیار بالا، بدن آب و الکترولیتهای خود را از دست داده، اما برخلاف کتواسیدوز دیابتی کتون در خون بالا نرفته است. این وضعیت معمولا در دیابت تیپ ۲ رخ میدهد.
- در اثر دریافت بیش از حد انسولین یا داروهای کاهنده قند خون باعث کاهش غیر طبیعی قند خون (هیپوگلیسمی) میشوند. افت قند خون در دیابت نوع ۱ شایعتر است، چرا که درمان با انسولین در این بیماران با شدت و ضرورت بیشتری انجام میشود. در دیابت نوع ۲، هیپوگلیسمی عمدتا با مصرف داروهایی مانند سولفونیل اوره یا تزریق انسولین رخ میدهد.
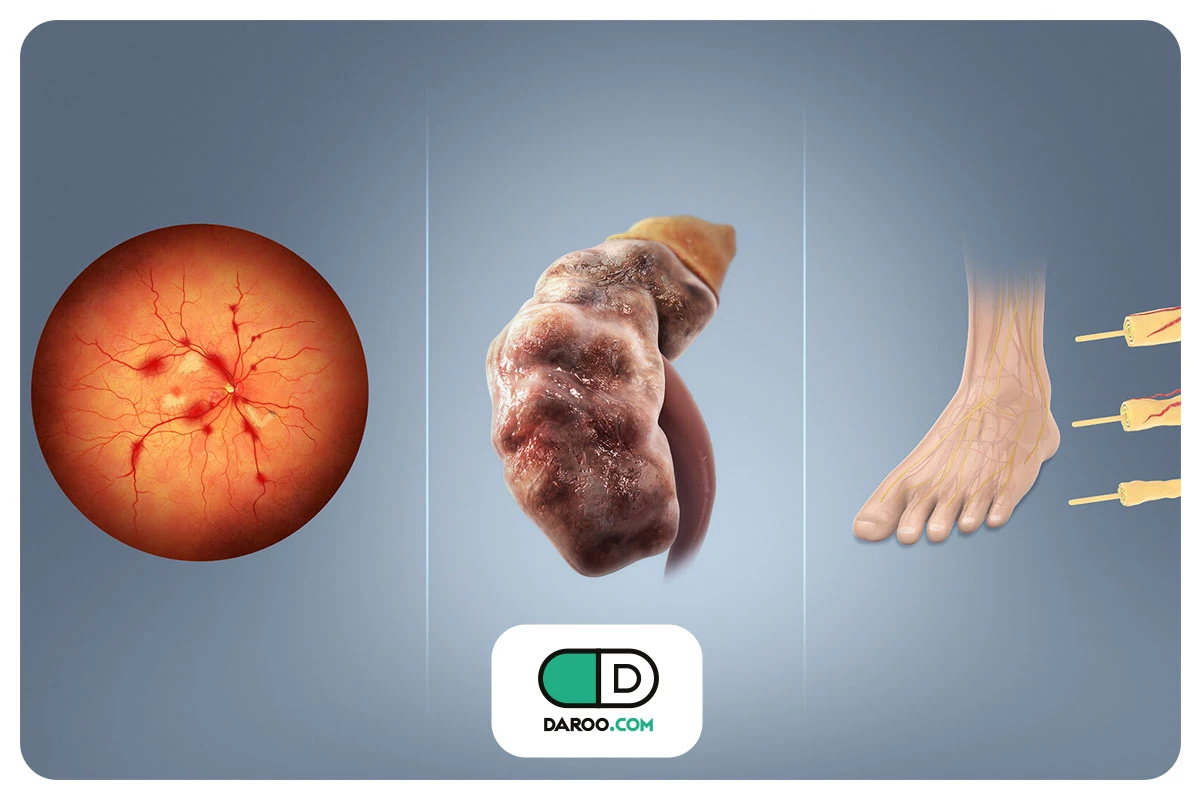
عوارض طولانی مدت در هر دو نوع دیابت با توجه به آسیب رگهای خونی در روند ابتلا به دیابت رخ میدهد. این عوارض بهطور کلی به دو دسته تقسیم میشوند:
- بیماری عروق کوچک (میکروواسکولوپاتی) که چشمها، کلیهها و اعصاب را درگیر میکند. به عنوان مثال، نوروپاتی دیابتی به آسیب اعصاب اشاره دارد که میتواند باعث بیحسی و گزگز قسمتهای تحتانی دست و پاها شود.
- بیماری عروق بزرگ (ماکروواسکولوپاتی) که قلب و رگهای بزرگ خونی را تحت تاثیر قرار میدهد. به طور کلی، هر نوعی از دیابت روند آسیب به رگهای خونی را از طریق تصلب شرایین (سفت شدن دیواره عروق) تسریع کرده که این موضوع میتواند منجر به بیماری عروق کرونر قلب (آنژین یا سکته قلبی)، سکته مغزی و درد در اندامهای تحتانی به دلیل کاهش خونرسانی (لنگش متناوب) شود.
مقایسه درمان و کنترل دیابت نوع ۱ و نوع ۲
در صورت ابتلا به هر یک از انواع دیابت، درمان فرد مبتنی بر حفظ سطح قند خون در محدوده ایمن خواهد بود در حالی که نحوه رسیدن به این محدوده ایمن بسته به نوع دیابت متفاوت است.
دیابت نوع ۱ یک بیماری مادامالعمر است و با ترکیبی از درمان با انسولین و تغییرات سبک زندگی مدیریت میشود. افراد مبتلا به این نوع دیابت با توجه به ناکافی بودن انسولین در بدن خود میبایست از بدو تشخیص آن را با تزریق به صورت زیر جلدی یا از طریق استفاده از پمپ انسولین تامین کنند. علاوه بر این، توصیه میشود این افراد وزن بدن را در محدوده مناسب حفظ کرده، رژیم غذایی سالم و متعادل داشته باشند و به طور منظم ورزش کنند. همچنین کنترل قند خون به صورت منظم و دورهای، طبق دستور پزشک باید صورت بگیرد.
درمان دیابت نوع ۲ نیز میتواند پیچیده باشد، چرا که در این نوع بیماری بدن ممکن است انسولین کافی تولید کند اما قادر به استفاده موثر از آن نباشد. برای بسیاری از افرادی که به پیش دیابت (prediabetes) یا مراحل اولیه دیابت نوع ۲ مبتلا هستند، اعمال تغییرات در سبک زندگی ممکن است جهت کنترل بیماری کافی باشد. این تغییرات شامل فعالیت بدنی منظم، کاهش وزن و پیروی از یک رژیم غذایی سالم جهت جلوگیری از چاقی است.
There is also evidence that some people with type 2 can put their diabetes into remission by losing weight. Following a very low-calorie diet under medical supervision, or having surgery are some ways you can put your type 2 diabetes into remission
شواهدی وجود دارد که نشان میدهد برخی از افراد مبتلا به نوع ۲ میتوانند با کاهش وزن، دیابت خود را به حالت بهبودی برسانند. پیروی از یک رژیم غذایی بسیار کمکالری تحت نظارت پزشک یا انجام جراحی، از جمله راههایی هستند که میتوانید دیابت نوع ۲ خود را به حالت بهبودی برسانید.
(منبع)
این در حالی است که در مراحل پیشرفتهتر بیماری دیابت نوع ۲، اصلاح سبک زندگی کافی نبوده و اضافه کردن درمان دارویی ضروری خواهد بود. معمولا شروع درمان در نوع ۲، در صورتی که بیماری شدید نباشد، با تزریق انسولین نیست و یک یا چند داروی خوراکی مورد استفاده قرار میگیرد.
برای اطلاعات بیشتر در مورد دیابت کودکان و راههای درمان آن، مطلب زیر را مطالعه کنید:
توصیهای از تیم دارو دات کام به شما
ابتلا به بیماری دیابت، چه نوع ۱ و چه نوع ۲، نیازمند توجه و مدیریت مستمر است. در دیابت نوع ۱ با احتمال بالاتری ممکن است با خطرات حاد و فوری مواجه شوید. همچنین تشخیص معمولا در سنین پایین محتمل است. در حالی که در صورت ابتلا به دیابت نوع ۲، عوارض بلندمدت و مزمن از اهمیت بالاتری برخوردار بوده و تشخیص عموما در سنین بالاتر رخ می دهد.
مدیریت صحیح قند خون، رعایت سبک زندگی سالم و پیروی از توصیههای پزشک می تواند به کاهش خطرات و بهبود کیفیت زندگی شما کمک کند. با شناخت تفاوتها و رعایت مراقبتهای لازم، میتوان کنترل بهتری روی بیماری دیابت داشت و از عوارض جدی تر پیشگیری کرد.
مطالب این مقاله صرفاً جهت اطلاعرسانی است و هرگز جایگزین توصیه، تشخیص یا درمان پزشک متخصص نمیشود. قبل از هرگونه تصمیم درمانی، ابتدا با پزشک خود مشورت کنید.